Đánh giá kết quả điều trị phẫu thuật thoát vị đĩa đệm cột sống cổ tại Bệnh viện Đa khoa tỉnh Hòa Bình
1. ĐẶT VẤN ĐỀ
Thoát vị đĩa đệm cột sống cổ là bệnh lý khá phổ biến, bệnh có tỷ lệ mắc đứng thứ hai sau thoát vị đĩa đệm cột sống thắt lưng, ước tính khoảng 18,6 người mắc bệnh/100.000 dân. Bệnh lý có thể khởi phát đột ngột do chấn thương, nhưng đa số diễn biến từ từ do quá trình thoái hóa thay đổi thành phần hóa học và cơ học. Triệu chứng lâm sàng của thoát vị đĩa đệm cột sống cổ khá đa dạng tùy thuộc vào vị trí, thể loại, mức độ thoát vị. Để chẩn đoán xác định bệnh phải chụp cộng hưởng từ hoặc ít nhất là chụp cắt lớp vi tính cột sống cổ. Hơn nữa, bệnh cảnh của thoát vị đĩa đệm thường nằm trong bệnh cảnh chung của bệnh lý thoái hóa cột sống, nên bệnh nhân thường đến khám và điều trị nội ở các chuyên khoa. Do vậy, nhiều bệnh nhân bị thoát vị đĩa đệm cột sống cổ không được chẩn đoán hoặc chẩn đoán sai, chẩn đoán muộn khi đó có chèn ép thần kinh gây ra các rối loạn vận động và cảm giác nếu không được điều trị hoặc điều trị không đúng, đưa đến người bệnh phải chịu tàn tật suốt đời, làm giảm hoặc mất sức lao động trong xã hội.
Kỹ thuật thay đĩa đệm nhân tạo có khớp vùng cổ ra đời khoảng hơn 20 năm gần đây vừa có hiệu quả tốt trong việc giải quyết được nguyên nhân gây ra bệnh lý, đồng thời duy trì được chiều cao gian đốt, đường cong sinh lý cột sống, bảo tồn chuyển động của các đốt sống, giảm thời gian mang nẹp cổ, tránh nguy cơ thoái hoá các đốt sống liền kề, kết quả điều trị chung rất khả quan.
Ngoài ra, việc ứng dụng kính vi phẫu trong mổ thoát vị đĩa đệm cột sống cổ là bước tiến mới giúp rất nhiều trong phẫu thuật về việc lấy đĩa đệm, mài xương thoái hóa, giải ép rễ-tủy thần kinh, mạch máu, triệt để, mang lại kết quả tốt hơn. Tại Bệnh viện Đa khoa tỉnh Hòa Bình phẫu thuật thoát vị đĩa đệm cột sống cổ đã được thực hiện từ năm 2012. Đầu tiên được thực hiện bằng mắt thường sau ứng dụng vi phẫu (Kính lúp, kính vi phẫu thuật) giúp cho kỹ thuật mổ dần được hoàn thiện tốt hơn. Chúng tôi cũng đã sử dụng nhiều vật liệu ghép xương như xương tự thân, PEEK, đặc biệt là đĩa đệm cổ nhân xoay của hãng Aero Spine (Thổ Nhĩ Kỳ) lần đầu tiên được ứng dụng tại Việt Nam. Trên cơ sở đó chúng tôi tiến hành nghiên cứu đề tài nhằm các mục tiêu sau:
1. Mô tả các triệu chứng lâm sàng, chẩn đoán hình ảnh thoát vị đĩa đệm cột sống cổ tại bệnh viện đa khoa tỉnh Hòa Bình.
2. Đánh giá kết quả điều trị vi phẫu thuật thoát vị đĩa đệm cột sống cổ tại bệnh viện đa khoa tỉnh Hòa Bình.
2. ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU
Gồm 25 bệnh nhân có thoát vị đĩa đệm cột sống cổ được phẫu thuật tại khoa Ngoại Thần kinh, Bệnh viện ĐK tỉnh Hòa Bình từ 2019-2020.
2.1.2. Tiêu chuẩn chọn bệnh nhân
Bệnh nhân không phân biệt tuổi, giới và các điều kiện xã hội được chọn theo các tiêu chuẩn:
- Bệnh nhân có thoát vị đĩa đệm cột sống cổ được phẫu thuật thay đĩa đệm cột sống cổ lối trước, có đầy đủ hồ sơ bệnh án.
- Được chẩn đoán bằng hình ảnh cộng hưởng từ…
Mô tả cắt ngang hồi cứu, không đối chứng.
2.2.2. Phương pháp chọn mẫu
Chọn mẫu thuận tiện tất cả các bệnh nhân có thoát vị đĩa đệm cột sống cổ được phẫu thuật tại khoa Ngoại Thần kinh –Ung bướu, Bệnh viện đa khoa tỉnh Hòa Bình từ 2019-2020.
2.2.3. Nội dung nghiên cứu và chỉ tiêu nghiên cứu
Các thông tin được khai thác gồm:
- Các thông tin liên quan đến tiền sử (chấn thương...) và quá trình bệnh sử: các triệu chứng khởi điểm, các diễn biến, các dấu hiệu chính và lý do đến viện, các quá trình điều trị nội khoa.
- Triệu chứng lâm sàng trước mổ
- Hình ảnh cận lâm sàng trước mổ
- Chẩn đoán xác định vị trí thoát vị đĩa đệm, kiểu chèn ép.
- Tình hình lâm sàng sau mổ.
2.2.3.1. Các triệu chứng lâm sàng
- Hội chứng cột sống
- Hội chứng rễ đơn thuần
- Hội chứng tuỷ đơn thuần
- Hội chứng rễ - tuỷ: bao gồm cả các triệu chứng chèn ép rễ và chèn ép tuỷ.
2.2.3.2. Hình ảnh cận lâm sàng
- Hình ảnh trên X quang quy ước (thẳng và nghiêng): Để đánh giá sự hàn xương sau mổ dựa trên phim X quang cột sống cổ nghiêng ở hai tư thế gấp cổ và ngửa cổ tối đa.
- Hình ảnh cộng hưởng từ: các lớp cắt T1W và T2W cắt dọc và T1W cắt ngang, độ dày lớp cắt, thời gian TE và TR, hình ảnh chèn ép của đĩa đềm vào ống tuỷ, đĩa đệm mất hình dạng bình thường, các đĩa đệm khác, ống tuỷ, các đốt sống và hình ảnh phần mềm...
2.2.3.3. Phẫu thuật
- Phương pháp vô cảm: Gây mê nội khí quản.
- Kỹ thuật mổ: bệnh nhân nằm ngửa, rạch da theo nếp cổ trên hay dưới bên phải tuỳ thuộc vào vị trí đĩa đệm cần can thiệp. Rạch các cân cổ rồi tách cơ, dùng farabeuf đưa khí-phế quản sang bên trái và bó mạch cảnh sang bên phải vào mặt trước cột sống. Cắm một kim đánh dấu vào khe liên đốt rồi chụp C-arm cột sống cổ nghiêng xác định vị trí kim từ đó tìm đến khe liên đốt có đĩa đệm cần can thiệp. Cắt dây chằng dọc trước, sau đó lấy đĩa đệm bằng curette và kerrison, khi đó có thể sử dụng một pince tự động để nâng và cố định vị trí của hai thân đốt sống tránh cho các chèn ép vào phía sau.
- Sau khi lấy bỏ sạch đĩa đệm, dây chằng dọc trước, gai xương, tiến hành đặt đĩa đệm cổ bằng dụng cụ chuyên dụng.
- Tại Bệnh viện đa khoa tỉnh Hòa Bình sử dụng vật liệu thay thế đĩa đệm PEEK và đĩa đệm cổ nhân xoay của hãng Aero Spine (Thổ Nhĩ Kỳ).
- Kích cỡ của đĩa đệm tùy thuộc vào cột sống của bệnh nhân.
|
|
|
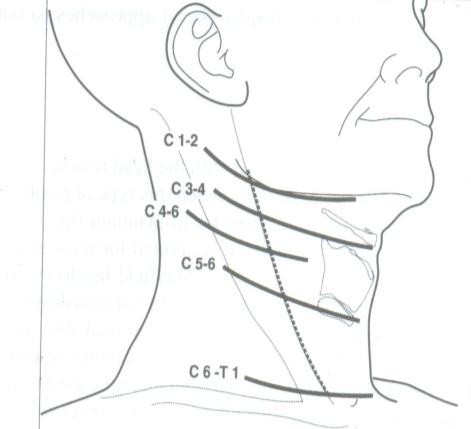
Hình 2. 1. Các đường rạch da theo vị trí thoát vị - Xác định tầng thoát vị bằng C-arm
.png)
.png)
Hình 2. 2. Vào máng cảnh bộc lộ mặt trước đốt sống
.png)
.png)
Hình 2. 3. Cố định trường mổ bằng dụng cụ Scaspar
.png)
.jpg)
Hình 2. 4. Thay đĩa đệm cổ mềm, kiểm tra vị trí đĩa đêm bằng C-arm
.jpg)
Hình 2. 5. Bác sĩ mổ lấy đĩa đệm cột sống cổ qua kính vi phẫu
d. Đánh giá sau mổ
Bao gồm đánh giá ngay sau mổ, trong quá trình bệnh nhân nằm viện và theo dõi xa sau mổ. Thang điểm JOA gồm 4 điểm cho chức năng vận động tay, 4 điểm cho chức năng vận động chân, 2 điểm cho chức năng cảm giác tay, 2 điểm cho chức năng cảm giác chân, 2 điểm cho chức năng cảm giác thân mình, 3 điểm cho chức năng cơ vòng, tối đa là 17 điểm, bệnh càng nặng điểm càng giảm.
Tỉ lệ hồi phục Hirabayashi
|
Tỉ lệ hồi phục (%) = |
[Điểm JOA sau mổ - điểm JOA trước mổ] |
x 100 |
|
[17 – điểm JOA trước mổ] |
Tiêu chuẩn đánh giá kết quả sau mổ:
- Tốt: Tỷ lệ hồi phục ≥ 75%
- Khá: 50 ≤ Tỷ lệ hồi phục <75%
- Trung bình: 20 ≤ Tỷ lệ hồi phục < 50%
- Kém: Tỷ lệ hồi phục < 20%
3. KẾT QUẢ NGHIÊN CỨU
Liệt vận động phục hồi rất tốt ngay sau mổ với các tỷ lệ liệt chi cải thiện 86%, triệu chứng đau và tê bì phục hồi 70,1% và 66,0%, rối loạn cơ tròn phục hồi 70%; Điểm JOA trung bình trước mổ: 8,15±1,57, trung bình sớm sau mổ: 12,9±1,1 và trung bình sau mổ 3- 6 tháng: 15,13±0,61; Tỷ lệ phục hồi sớm sau mổ theo JOA là 56,0%; Tỷ lệ phục hồi sau 3-6 tháng theo JOA là 80,0%. Khám lại ít nhất 3-6 tháng sau mổ có kết quả tốt và khá là 90,6%, không có kết quả kém.
4. BÀN LUẬN
Sau mổ, phục hồi nhiều nhất là tình trạng liệt chi cải thiện 86,0%. Đau và tê bì cũng là một triệu chứng được cải thiện tốt, tê bì cải thiện 66,0%, đau cải thiện 76,1%. Rối loạn cơ tròn được cải thiện 70%, liệt nửa người ở 1 BN chưa có cải thiện ngay.
Điểm JOA trước mổ tập trung ở 7, 8, 9. Khi có rối loạn về vận động có nghĩa là đã có tổn thương tủy, những bệnh nhân này đến khám và được điều trị ở giai đoạn muộn của bệnh. Điểm JOA trước mổ là 8,15±1,57 có sự tương đồng với tác giả Ramada [1] điểm này là 8,72±1,28.
Ngay sau mổ tập trung ở điểm 12, 13, 14, trung bình là 12,9±1,1 điều này cho thấy mặc dù bệnh nhân đến điều trị ở giai đoạn muộn (đã bị liệt tứ chi không hoàn toàn) nhưng khi được phẫu thuật cắt đĩa đêm giải chèn ép tủy và đặt đĩa đệm nhân tạo thì khả năng phục hồi tương đối tốt với tỷ lệ hồi phục là 56,0% . Jajamillo và cs [2] có tỷ lệ này là 63,25% điều này cho thấy những bệnh nhân đến khám và điều trị của các tác giả này còn ở giai đoạn sớm của bệnh, chính vì vậy khả năng hồi phục ngay sau mổ cao hơn.
Điểm JOA sau mổ 3-6 tháng đạt từ 13 đến 16 trung bình là 15,29±0,70, điểm này phù hợp với kết quả của Ramada 15,13±0,61. Tỷ lệ phục hồi sau 3-6 tháng là 80,0%, tỷ lệ này tương đương với tỷ lệ của Jajamillo 83,21%. Với những bệnh nhân liệt không hoàn toàn được mổ giải phóng chèn ép kịp thời thì tỷ lệ hồi phục sau mổ cao, sau 3-6 tháng bệnh nhân đã được phục hồi chức năng gần như hoàn toàn.
Kết quả của chúng tôi cũng tương đồng với Nguyễn Công Tô sau mổ điểm JOA tăng từ 9,9 điểm lên 12,2 điểm [3]. Nhìn chung, sau mổ 6 tháng nhận thấy đa số các NB đều có triệu chứng cải thiện tốt. Những trường hợp có tổn thương tủy khá nặng nề, lâm sàng liệt tứ chi, bí tiểu hoàn toàn. Thời điểm khám lại mặc dù có thay đổi về các vận động ở chi thể nhưng còn rất khó khăn trong việc rút bỏ sonde tiểu.
Kết quả sau mổ tốt và khá đạt 88,0%, so với các tác giả khác thấy tỷ lệ này cũng phù hợp với Jajamillo [2], Nguyễn Đức Hiệp [4]. Tỷ lệ tốt và khá của các tác giả: Chen [5]71,4%, Vũ Văn Hòe [6] 76,1... Các tác giả này dùng phương pháp Robinson, Smith cải tiến hoặc phương pháp Kokubun: lấy đĩa đệm, hàn xương bằng xương tự thân hoặc Cespace, cố định cột sống bằng nẹp vít 100%. Với phương pháp thay đĩa đệm cổ mềm kết quả tốt và khá lớn hơn.
.jpg)
Hình 4.1. Chụp X quang kiểm tra khi bệnh nhân ra viện
* Đánh giá kết quả sử dụng đĩa đệm nhân tạo
Vị trí đĩa đệm nhân tạo: Trong nghiên cứu của chúng tôi, khi kiểm tra lại 6 đĩa đệm nhân tạo được thay, chúng tôi không gặp trường hợp nào đĩa đệm nhân tạo di lệch khỏi vị trí khi được đặt, và không có trường hợp nào lún đĩa đệm nhân tạo vào trong xương thân đốt.
Mất vững cột sống cổ: Không có trường hợp nào được ghi nhận mất vững CSC trên phim X - quang. Về mặt lý thuyết, tình trạng mất vững cột sống cổ có thể do nguyên nhân thoái hóa tăng lên hoặc can thiệp phá vỡ cấu trúc dây chằng vốn có làm mất vững sau mổ. Song, trong NC này, chúng tôi lựa chọn kỹ thuật thay đĩa đệm nhân tạo có khớp, do đó buộc phải loại trừ là trường hợp mất vững CSC, đồng thời, phẫu thuật thay đĩa đệm chỉ can thiệp trên 1 tầng đĩa đệm là một phẫu thuật ít xâm lấn, vì vậy mất vững sau phẫu thuật thường có tỷ lệ nhỏ. Tuy nhiên, tỷ lệ mất vững CSC sau phẫu thuật là bằng không trong NC của chúng tôi vẫn chưa có giá trị khẳng định được là thay đĩa đệm nhân tạo sẽ không làm mất vững CSC do cỡ mẫu nghiên cứu của chúng tôi chưa thật đủ lớn và thời gian theo dõi chưa đủ dài.
* Thoái hóa đốt liền kề: So với cách thức hàn xương thông thường, thì đĩa đệm nhân tạo ra đời nhằm mục đích phòng tránh thoái hóa tầng kế cận sau phẫu thuật. Trong vài năm gần đây, có nhiều nghiên cứu về hiệu quả của thay đĩa đệm nhân tạo, so sánh với phẫu thuật hàn xương kinh điển cho thấy hiệu quả của kỹ thuật này trong phòng ngừa tốc độ thoái hóa tầng liền kề. Hilibrand A. S. và cs đã công bố tỷ lệ thoái hóa đoạn liền kề 25,6% ở nhóm NB phẫu thuật lấy đĩa đệm, hàn xương sau 10 năm
[7]. Nghiên cứu của Kim H. K. và cs thay đĩa đệm Bryan cho 52 NB và theo dõi trong 24 tháng cũng không có trường hợp nào có quá phát xương tại đốt sống liền kề ngay sau mổ
[8]. Chúng tôi gặp 2 bệnh nhân chiếm 8,0%. Cả 2 BN này đều cố định 1 tầng bằng PEEK.
* Biên độ vận động cột sống cổ sau mổ
Trong NC của chúng tôi, cho thấy sau mổ cải thiện được tầm vận động của đoạn can thiệp và cột sống toàn bộ, tầm vận động của đơn vị cột sống chức năng được duy trì như trước mổ. Sau khi phẫu thuật, các mỏ xương đã được lấy đi, đĩa đệm thoát vị, nhân nhầy thoát vị cũng được lấy đi, khoảng gian đốt cũng đã được tái tạo … thay vào đĩa đệm lấy đi NB đã được thay đĩa đệm nhân tạo có khớp là điều kiện hỗ trợ để cải thiện tầm vận động của CSC. Dufour T. Và cs nghiên cứu trong 5 năm trên 384 NB cho thấy sau mổ, biên độ vận động tại tầng phẫu thuật (6,00 tăng lên 8,00 sau 5 năm) đồng thời giữ nguyên tầm vận động ở đoạn liền kề [9].
5. KẾT LUẬN
Điều trị vi phẫu thuật thoát vị đĩa đệm cột sống cổ tại Bệnh viện đa khoa tỉnh Hòa Bình với phương pháp ACDF và đặc biệt việc sử dụng đĩa đệm cổ nhân xoay của hãng Aero Spine có kết quả tốt.
TÀI LIỆU THAM KHẢO
1] Ramadan A. et al. (2010), total cervical disc replacement with the discocervđ cervidisc evolution cervical prosthesis: intermediate results, Orthopaedic Proceedings, The British Editorial Society of Bone & Joint Surgery, pp. 345-345.
TS Trương Như Hiển, Nguyễn Đạt Hiếu, CN Nguyễn Thị Mai, CN Phạm Văn lợi, Ths Đinh Thị Huyền Ngọc
Khoa Ngoại Thần kinh - Ung bướu, Bệnh viện ĐK tỉnh Hòa Bình, Sở Y tế tỉnh Hòa Bình
 Tra kết quả XN qua website
Tra kết quả XN qua website Thẻ thông minh
Thẻ thông minh
.png)




